MONOGRAFÍA:
MÉTODOS DE ABLACIÓN EN EL TRATAMIENTO DE LAS METÁSTASIS HEPÁTICAS
María Belén Rodríguez Sanz 1, Alicia Aguado De Benito 2, Andrea González De Godos1, Gema María Nieto Romero De Ávila1, Francisca Moreno Racionero2, Angel Martin Louredo Mendez 2
1 SERVICIO DE CIRUGÍA GENERAL Y APARATO DIGESTIVO. HOSPITAL UNIVERSITARIO RIO HORTEGA; 2 SERVICIO DE CIRUGIA GENERAL Y APARATO DIGESTIVO. COMPLEJO ASISTENCIAL UNIVERSITARIO DE PALENCIA
INTRODUCCIÓN
Las técnicas de ablación local de tumores también denominadas técnicas de ablación tumoral guiadas por la imagen agrupan al conjunto de procedimientos en el que el “estímulo terapéutico” es administrado selectivamente en el área tumoral conservando indemne el resto del parénquima no tumoral. En las dos décadas anteriores, las terapias ablativas con componentes químicos o energía térmica han emergido como un tratamiento efectivo para el control con criterio curativo de pequeños tumores primarios o metastásico del hígado (1).
La ablación tumoral hace referencia a la destrucción de tejido neoproliferativo a través del uso de una fuente química o de energía que conlleve la producción de calor, frío y/o alteración de la homeostasis celular. En la actualidad existen numerosos métodos de ablación, que se pueden clasificar en: químicos, térmicos, con material genético y con semillas radioactivas (2). La completa ablación tumoral y la curación del paciente pueden ser una posible meta en casos seleccionados, en otros casos se puede conseguir un aumento de la supervivencia o una mejora sintomática. En patología hepática es frecuente que la vía de administración de dicho estímulo sea percutánea (3), pero ocasionalmente el acceso quirúrgico, a través de laparotomía o laparoscopia combinada o no con resección hepática, puede ofrecer considerables ventajas.
Existen diversos métodos de terapias ablativas; Las técnicas más comúnmente empleadas en el intervencionismo oncológico no vascular son la ablación química mediante etanol, por frío, por radiofrecuencia (RF), láser o microondas (4).
Todas ellas se consideran técnicas mínimamente invasivas. Presentan sobre los procedimientos quirúrgicos convencionales resectivos al menos tres ventajas:
- La posibilidad de tratar pacientes sin indicación quirúrgica.
- Una morbimortalidad reducida y una mejor tolerancia por el paciente.
- Un coste económico por procedimiento reducido.
El tratamiento de ablación efectivo se basa en el éxito de cuatro pasos críticos interdependientes:
- Identificación del tumor: el uso de imágenes transversales (TC o RM) mejoradas con contraste intravenoso, proporcionan una evaluación óptima de la definición de los márgenes tumorales. Más recientemente, algunos investigadores han aplicado el uso de TC transcatéter durante la arteriografía hepática a través de la arteria hepática para facilitar la identificación del tumor y la evaluación del punto final de la ablación. Otra opción para facilitar la identificación del tumor es el uso de la fusión de imágenes, que permite el uso de conjuntos de datos de MRI/CT/PET registrados durante intervenciones guiadas por ultrasonido o CT para la planificación de la ablación.
- Planificación de la ablación:Para lograr márgenes de ablación suficientes (>5 mm) alrededor del tumor, la clave es una planificación cuidadosa del procedimiento. Un estudio ha informado que los márgenes de 10 mm o más están asociados con la ausencia de progresión local del tumor dentro de un período de seguimiento de 24 meses.
- Colocación de la sonda de acuerdo con el plan: La colocación precisa de la sonda en el tumor diana puede facilitarse mediante sistemas de navegación estereotáctica que tengan en cuenta la ubicación, la forma y el tamaño del tumor, así como la distancia entre las agujas de ablación. El abordaje percutáneo de la ablación generalmente se prefiere al abordaje quirúrgico debido a la menor morbilidad posterior al tratamiento y la estancia hospitalaria más corta. Las tasas de complicaciones mayores notificadas oscilan entre el 3,1 y el 4,4 % para la ablación laparoscópica, entre el 9,6 y el 32 % para la ablación abierta y entre el 0 y el 4,7 % para la ablación percutánea.
- Evaluación de la administración del tratamiento: Márgenes de ablación mínimos suficientes se consideran un factor técnico esencial para reducir las tasas de progresión tumoral local. Un margen de ablación mínimo de > 5 mm se considera esencial para lograr tasas aceptables de control tumoral local (15 %). si los márgenes mínimos de ablación son > 10 mm, las tasas de recidiva caen significativamente a 0-5 %, que es el punto final de tratamiento deseado para la ablación.
Un tratamiento completo debe de obtener una necrosis completa del tumor más un margen de 5 a 10 mm alrededor del borde externo de la lesión (análogo a un margen quirúrgico), pero respetando el parénquima sano y las estructuras vulnerables. El tratamiento óptimo requiere:
- Colocación adecuada del dispositivo
- Suministro de energía suficiente
- Verificación de los márgenes de ablación
El avance en los sistemas de navegación, realidad aumentada, reconstrucción 3D, control de resultados y los nuevos sistemas de ablación, permitirá en un futuro próximo que el gold standard para los tumores de 3cm o menores en el hígado sea la ablación percutánea (80%) o laparoscópica (20%); ésta última en tumores periféricos o en combinación con tratamientos quirúrgicos. Los diferentes tipos de ablación más utilizados en la actualidad los describimos a continuación (Tabla 1).
Tabla 1: Métodos de ablación hepática y su modo de acción
|
Radiofrecuencia (RFA) Calor |
Corriente eléctrica de alta frecuencia (rango 350-500 KHz) pasa a través de un electrodo, creando calor por fricción que destruye los tejidos y las células. El calentamiento directo por FRA se produce a unos pocos milímetros de la aguja, pero se crea una zona de ablación final cuando la conducción térmica empuja el calor hacia zonas más periféricas alrededor del electrodo. |
|
Microondas (MWA) Calor |
Forma de ablación térmica que utiliza ondas electromagnéticas en las frecuencias del espectro de energía de microondas (915 MHz o 2,45 GHz en las técnicas ablativas) para producir efectos de calentamiento tisular. En el tejido, el calentamiento se produce porque el campo electromagnético (EM) obliga a las moléculas de agua a oscilar. Las moléculas de agua ligadas tienden a oscilar fuera de fase, por lo que parte de energía EM es absorbida y convertida en calor. |
|
Láser (LITT) Calor |
La terapia termal inducida por láser (LITT) es una técnica de ablación tumoral percutánea que utiliza láseres de alta potencia colocados intersticialmente en el tumor para administrar la terapia. Los sistemas modernos utilizan sistemas de diodo laser pequeños, compactos y de alta potencia con aplicadores activamente enfriados para ayudar a evitar que el tejido se carbonice durante el procedimiento. |
|
Ultrasonido focalizado de alta intensidad (HIFU) Calor |
Es una tecnología que utiliza ondas de ultrasonido para ablación de tejidos. La terapia HIFU puede transportar energía en forma de ondas de ultrasonido a través de diferentes tejidos a un objeto determinado. Produce un aumento de la temperatura (efecto térmico) y otras interacciones biológicas, siendo la más significativa la cavitación acústica, de una manera absolutamente no invasiva. Es el único procedimiento que no requiere la inserción de una aguja o antena en el interior del cuerpo del paciente. |
|
Crioablación Frío |
Es un tratamiento para matar las células cancerosas con frio extremo. Durante la crioablación, se inserta una aguja delgada en forma de vara (criosonda) directamente en el tumor. Se bombea un gas a la criosonda (nitrógeno líquido o gas argón) para creas un frio intenso con el fin de congelar y destruir el tejido enfermo, y luego se permite que éste se descongele. El proceso de congelación y descongelación puede repetirse varias veces durante la misma sesión del tratamiento. |
|
Electroporación irreversible (IRE) No térmica |
Es una técnica de ablación de tejidos que utiliza campos eléctricos ultracortos pero fuertes para crear nanoporos permanentes y letales en la membrana celular, para interrumpir la homeostasis celular. La IRE aplica varias series de pulsos eléctricos (90 pulsos) de 1500 a 3000 V. El IRE afecta solo a la membrana celular a la vez que preserva el andamiaje extracelular, por lo que las estructuras del lumen como los vasos sanguíneos, conductos biliares e intestino permanecen patentes y pueden regenerarse. |
ABLACION CON RADIOFRECUENCIA (ARF)
Es una técnica muy utilizada; es la modalidad de ablación percutánea basada en energía más antigua y más estudiada hasta la fecha. Esta técnica utiliza corriente eléctrica alterna de alta frecuencia, en el rango de radiofrecuencia de 200 a 1200 Mhz, que se vehiculiza al área tumoral mediante un electrodo de aguja colocado en el tejido diana ya sea por vía percutánea o laparoscópica. El procedimiento debe realizarse con sedación o anestesia general, porque suele ser doloroso. El electrodo-aguja se coloca en el tumor percutáneamente o durante la cirugía, en general con guía ecográfica. La ecografía permite guiar la aguja en tiempo real y un buen control de la evolución del tratamiento, que debido a la ebullición del líquido intracelular se manifestará como áreas ecogénicas (5). Técnicamente consiste en la aplicación de una corriente eléctrica alterna entre 460 – 500 kHz, mediante un electrodo de radiofrecuencia directamente dentro del tumor que retorna a través de una paleta a tierra que se pone en la superficie cutánea. El campo electromagnético inducido produce oscilación de los iones del tejido, así como calor por fricción, llevando a una necrosis por coagulación y muerte celular a temperaturas entre 60 – 100 °C (6).
La eficacia del tratamiento con RFA está limitada por las características del tejido, cuando aumenta la impedancia se limita la zona de ablación y el fenómeno descrito como “dispersión del calor” en áreas cercanas ya que la transferencia de calor generada por el electrodo in vivo es contrarrestada por la perfusión vascular de alto flujo. Para mitigar estas limitaciones se han desarrollado varias estrategias como el uso de modo bipolar con múltiples electrodos y sistema de enfriamiento de electrodo (7). Puede realizarse tanto vía percutánea, siempre guiada radiológicamente con US o TC, como por vía intraoperatoria guiada por US. Según algunos estudios, se consigue la ablación del 90% de tumores < 2 cm.
El mecanismo de muerte celular en la RFA se basa en la disipación de la energía eléctrica como calor de fricción (Fig. 1). Por lo tanto, la efectividad de la RFA depende de la conductividad de los tejidos, que está fuertemente correlacionada con el contenido de agua. Las temperaturas por encima de 100°C conducen a la deshidratación y carbonización del tejido, lo cual es una barrera intrínseca para un mayor calentamiento en la RFA. Este umbral de temperatura limita la capacidad de calentamiento de una sonda RFA y también hace que la RFA sea especialmente sensible al efecto disipador de calor de la sangre que fluye en los vasos adyacentes.
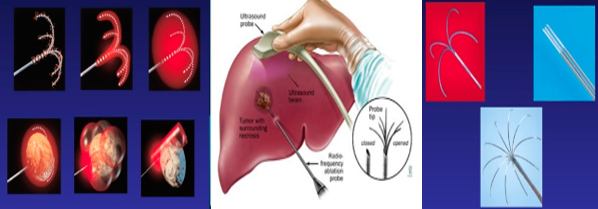
Figura 1: dispositivo en la técnica de radiofrecuencia guiado por ecografía
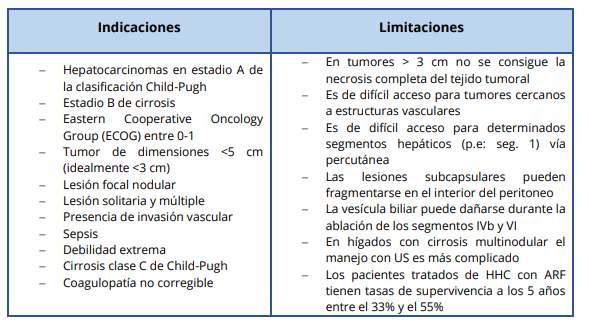
Indicaciones y limitaciones: las indicaciones y limitaciones de la ARF se indican en la tabla 2.
Tabla 2: indicaciones y limitaciones de la ablación por radiofrecuencia
La ablación por radiofrecuencias se realiza utilizando uno de tres métodos:
- Cirugía convencional o abierta.
- En forma percutánea, en la cual los electrodos se insertan a través de la piel y en la zona del tumor.
- Cirugía laparoscópica.
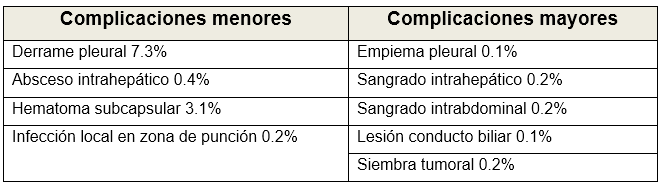
Complicaciones: La ablación por radiofrecuencia hepática se asocia con una tasa de complicaciones del 3,1% (8) y se pueden dividir en tempranas y tardías (más de 30 días). Las complicaciones se asocian al número de sesiones realizadas y no al tamaño tumoral ni al tipo de equipo utilizado. Mulier en el año 2002 describió que las complicaciones mediante radiofrecuencia por vía percutánea, laparoscópica o laparotomía fueron de 7,2%, 9,5% y 9,9% respectivamente. Las complicaciones vasculares (hemobilia y pseudoaneurismas) ocurren entre el 0,5 % y el 1 %. La siembra de tumores y la formación de abscesos ocurren en el 0,3 %-2 % de los casos (9). La tasa de complicaciones graves entre el 2,2 y el 3,1% y la tasa de complicaciones menores entre el 5 y el 8,9% (10) que generalmente son transitorios y autolimitados.
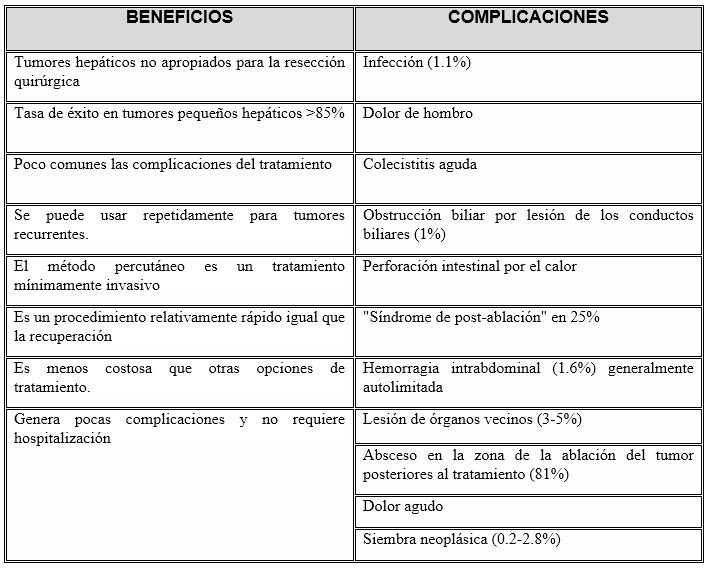
Riesgos y beneficios: En la tabla 3 se describes los riesgos y beneficios de la radiofrecuencia. La mortalidad es de 0-0,5%. Las causas más comunes de muerte pueden ser sepsis, insuficiencia hepática, perforación de colon y trombosis de la vena porta, mientras que las complicaciones más comunes fueron sangrado intraperitoneal, absceso hepático, lesión del conducto biliar, descompensación hepática y quemaduras por placa de conexión a tierra.
Tabla 3: Riesgos y beneficios de la radiofrecuencia
ABLACIÓN POR MICROONDAS (MWA)
La ablación por microondas (MWA) es una tecnología ablativa más reciente, posterior a la radiofrecuencia; comenzó a utilizarse con fines médicos a mediados de los años 70 del siglo pasado. La técnica se basa en la utilización de ondas electromagnéticas. El campo electromagnético genera una destrucción por calor homogéneo causando la necrosis por coagulación del tejido tumoral. La radiación por microondas es generada por ondas electromagnéticas a determinada frecuencia, desde 900 a 2450 MHz. Mediante este procedimiento se consigue la reducción del tumor y/o su ablación completa (11). Entre las mejoras en la AMO de última generación se observa un acortamiento del tiempo de ablación y la generación de un campo intenso de forma casi esférica que mejora la extensión de coagulación del tejido.
La ablación por microondas emplea la histéresis dialéctrica para producir calor. Esto es la realineación forzosa y constante de moléculas polares (principalmente H2O) mediante un campo eléctrico oscilante que, a través de la fricción y aumento de energía cinética, incrementa la temperatura del tejido. Por lo tanto, aquellos tejidos con mayor porcentaje de H2O serán mejores conductores y, por ende, más susceptibles a esta técnica (12).
Existen diferentes formas de realizar MWA (percutánea, laparoscópica o cirugía abierta). El enfoque percutáneo ofrece varias ventajas, es el menos invasivo, relativamente costoso, se puede realizar de forma ambulatoria y se puede repetir para tratar tumores recurrentes. Todos los pacientes deben someterse a ecografía (US), tomografía computarizada (TC) con contraste o resonancia magnética (RM) mejorada con gadolinio para delinear el tumor objetivo antes del MWA (Fig. 2) Para destruir posibles micrometástasis o focos microscópicos alrededor del tumor y evitar la progresión local del tumor, se ha recomendado la ablación con un margen de 5-10 mm alrededor del tumor.
Su principal ventaja es que reduce o elimina el efecto disipador de calor, lo que puede ofrecer algunas ventajas potenciales sobre la RFA en función de la proximidad del tumor a los principales vasos intra-hepáticos logrando incluso zonas de ablación >5 cm.
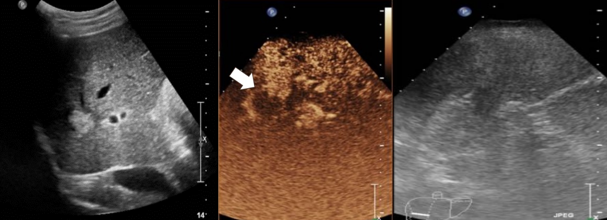
Figura 2: Ecografía modo B (izquierda) y con contraste (centro). Previo a la ablación por microondas (izquierda) se ve una lesión hiperecogénica redondeada. La ecografía a las 24 horas tras el tratamiento (derecha) mostraba una lesión hipoecogénica sin realce
Indicaciones y Contraindicaciones:
- Indicaciones: las Guías Clínicas sobre ablación de tumores hepáticos por microondas, recomiendan su utilización tanto con intención curativa como paliativa. Las indicaciones de tratamiento curativo coinciden con los criterios de Milan (13). Las indicaciones actuales (incluye el colangiocarcinoma intrahepático) se resumen en la figura 3.
- Contraindicaciones: destaca su uso en pacientes con marcapasos u otros implantes electrónicos que podría deberse a las elevadas temperaturas que se alcanzan en las ablaciones (por encima de 100ºC) y que se transmite a las zonas adyacentes, ascitis en cantidad moderada-severa, pacientes con encefalopatía hepática, otras contraindicaciones serían (Fig. 3)
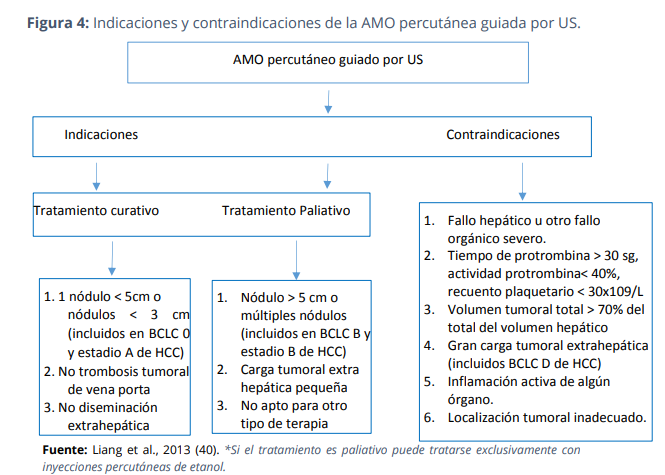
Figura 3: indicaciones y contraindicaciones de la AMO
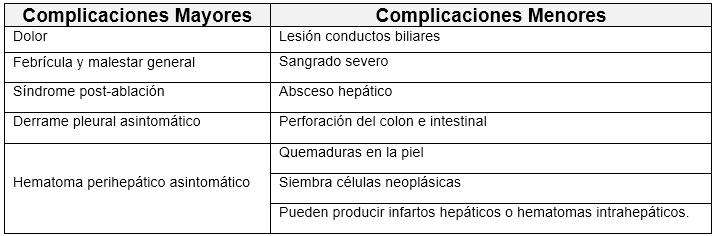
Complicaciones: La tasa global de complicaciones es del 8%. Según el sistema de clasificación de complicaciones de la sociedad de Radiología intervencionista (SIR) (14) se dividen en complicaciones mayores con una incidencia del 2,2-3,1% y menores del 5-8,9% (Tabla 4).
Tabla 4: complicaciones de la ablación con microondas
Ventajas e Inconvenientes: (15)
- Ventajas:
- Precisa menos sesiones para una ablación efectiva y menos tiempo para la ablación
- Alcanza altas temperaturas con mayor efectividad en lesiones adyacentes a estructuras vasculares mayores de 2 mm
- Reduce el efecto sumidero (aquel que provocan los vasos sanguíneos cercanos al tejido al enfriar las zonas tumorales adyacentes y disminuir el efecto térmico que aumenta el riesgo de perímetros de ablación incorrectos dificultando la ablación completa del tumor), disminuyendo la tasa de recidiva.
- Márgenes perilesionales más efectivos que son fácilmente analizados mediante las técnicas de imagen.
- Se podría emplear en tumores de tamaño grande y también para paliar el dolor
- Se pueden colocar varios electrodos al mismo tiempo, alcanzando así áreas de ablación de mayor tamaño
- Inconvenientes:
- La energía termal es inherentemente más difícil de generarse
- El intento de reducir la superficie del cable conlleva una pérdida de potencia e incrementa el calor del propio cable
- Es más complicado obtener un dispositivo seguro y eficiente que ablacione el tejido tumoral
- Efecto disipador del calor o “heat sink effect” que es la dispersión de la energía a través de los vasos sanguíneos próximos a la lesión
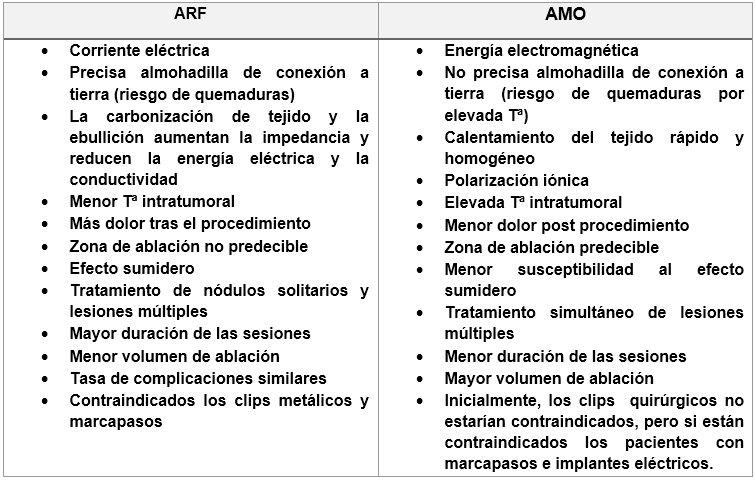
En los últimos años se ha realizado una comparativa entre la ablación con radiofrecuencia y la ablación con microondas en todos sus aspectos. En la tabla 5 mostramos las características de similitud y diferencias de cada técnica.
Tabla 5: comparación de método de ablación por radiofrecuencia y microondas
ABLACION CON ELECTROPORACIÓN IRREVERSIBLE (IRE)
La electroporación irreversible o IRE es una técnica ablativa novedosa que ha ganado notoriedad en la última década; ésta debe su auge a su mecanismo de acción no conocido en su totalidad y que no implica daño térmico. La electroporación se refiere al fenómeno por el cual la membrana de cualquier célula resulta permeable a iones y otras macromoléculas cuando se le expone a campos eléctricos de magnitud elevada (habitualmente por encima de los 400 V/cm) en cortos periodos de tiempo (microsegundos o nanosegundos).
La electroporación irreversible (IRE) es un proceso que aplica pulsos de corriente eléctrica entre electrodos. Se ha demostrado que la técnica causa muerte celular dentro de una zona de ablación en el hígado entre estos electrodos. Es una modalidad de ablación no térmica basada en la aplicación de campos eléctricos pulsados de alto voltaje que se crean entre electrodos colocados dentro y alrededor de un tumor (16).
El mecanismo de acción consiste en inducir poros en la membrana celular que conducen a la apoptosis celular; ha demostrado su capacidad para destruir el tejido sin presentar los efectos indeseables de la ablación térmica tales como el «heat sink effect». Asimismo, mantiene la integridad de la matriz extracelular, por lo que estructuras como los vasos sanguíneos y los ductos biliares no son afectadas por la electroporación irreversible. El mecanismo de muerte puede ser desde apoptosis a necrosis por coagulación, pero habitualmente no suele ser un mecanismo dependiente de la elevación de la temperatura del tejido (17).
Habitualmente en la práctica clínica se usa un campo eléctrico que varía entre 1.000-1.500V/cm. El pulso eléctrico debe ser aplicado exactamente 50μs después de la onda R para que coincida con el periodo refractario absoluto del miocardio en el ciclo cardiaco. Es necesario que los pacientes se encuentren bajo anestesia general y bajo efecto de relajantes de la placa muscular tales como el rocuronio para evitar las contracciones musculares que desencadenan los pulsos. (Fig. 4).
Mejores resultados oncológicos en lesiones menores de 3cm y cuando el volumen del tumor supera los 5cm3 se describe un mayor riesgo de recidiva local. La eficacia y viabilidad de la IRE en la ablación perivascular es una de sus grandes ventajas habiéndose reportado ablaciones con una proximidad media a los grandes vasos sanguíneos de <0,5cm, sin observar trombosis o estenosis en el seguimiento (18).
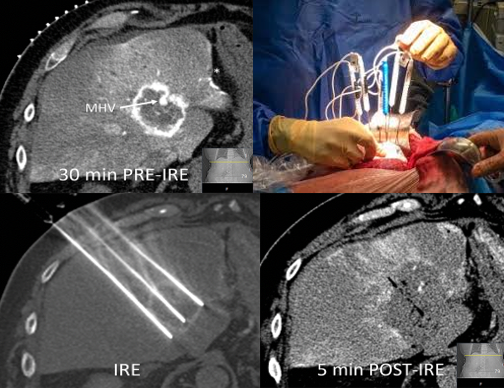
Figura 4: imagen de TAC, técnica y resultado de la electroporación
Ventajas e Inconvenientes de la Técnica IRE: Es una tecnología actualmente en expansión que probablemente tendrá un futuro espléndido en los próximos años por el desarrollo, entre otras medidas, de nuevos generadores más potentes que actualmente están en fase de diseño. Los posibles beneficios e inconvenientes de la electroporación irreversible se muestran en la tabla 6.
Tabla 6: ventajas y desventajas de la técnica IRE

Indicaciones y Contraindicaciones: Frecuentemente el IRE se aplica para los tumores hepáticos con localización central. La electroporación irreversible puede administrarse más de una vez, y puede ser utilizada para tratar tanto la enfermedad residual como nuevas lesiones; al ser una técnica no térmica, se puede efectuar por vía abierta o percutánea (con ayuda de ecografía o TAC). Las indicaciones y contraindicaciones se describen en la tabla 7
Tabla 7: indicaciones y contraindicaciones del IRE
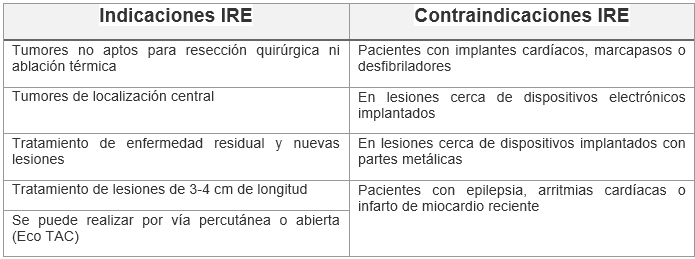
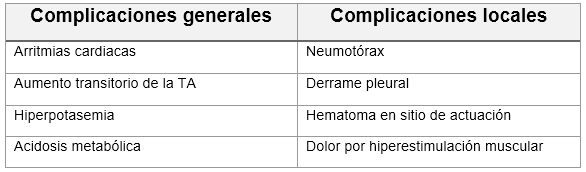
Complicaciones: La ablación con IRE presenta una serie de efectos secundarios y complicaciones que se muestran en la tabla 8.
Tabla 8: complicaciones de la ablación IRE
CRIOABLACIÓN
La crioterapia se basa en la formación de cristales intracelulares mediante temperaturas de -35ºC, que inducen la necrosis celular y su efecto se intensifica por ciclos de congelación-descongelación. La técnica conlleva el empleo de sondas a través de las que se hace circular nitrógeno líquido o gas argóna temperaturas inferiores a los -196ºC. La crioterapia es uno de los métodos utilizados para destruir las metástasis hepáticas. Se describió por primera vez en 1963
Este método requiere la colocación de una sonda especial cerca del sitio del cáncer. La sonda se utiliza para suministrar frío extremo al sitio, que es producido por nitrógeno líquido o gas argón. La colocación de la sonda puede estar guiada con ecografía o tomografía computadorizada (una radiografía especial). El proceso de congelación rápida destruye las células cancerosas y reduce el tamaño del cáncer.
La crioterapia se basa en la formación de cristales intracelulares mediante temperaturas de (-35ºC), que inducen la necrosis celular y su efecto se intensifica por ciclos de congelación-descongelación (Fig. 5 y 6). Fue uno de los primeros métodos ablativos empleados en el hepatocarcinoma y en las metástasis hepáticas, pero habitualmente requieren laparotomía y el número y gravedad de las complicaciones acaecidas con este método lo han hecho caer en desuso (19).
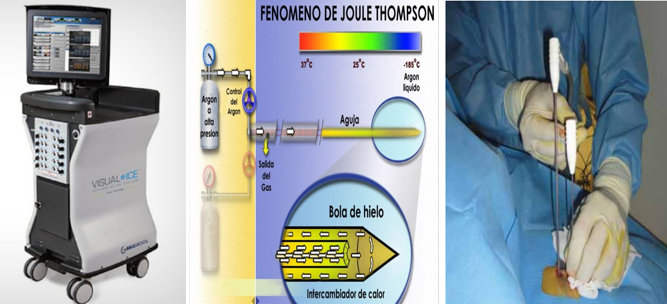 Fig. 5: técnica de crioablacion y colocación percutánea de criosondas.
Fig. 5: técnica de crioablacion y colocación percutánea de criosondas.
Indicaciones y contraindicaciones (20)
- Indicaciones:
- La crioterapia puede estar indicada cuando las metástasis se limitan al hígado.
- En pacientes con lesiones aparentemente resecables, pero comorbilidades cardíacas o pulmonares extensas y reserva hepática limitada
- En lesiones anatómicamente irresecables.
- Las lesiones bilobulares y las lesiones muy próximas a los principales vasos sanguíneos o conductos biliares
- Contraindicaciones:
- No se han definido contraindicaciones absolutas para la crioterapia.
- No se considera apropiada para un paciente con lesiones anatómicamente resecables con pocas o ninguna comorbilidad.
- Tampoco está indicado para pacientes con metástasis extrahepáticas.
- Está contraindicada de forma relativa cuando el número de lesiones es mayor de 6.
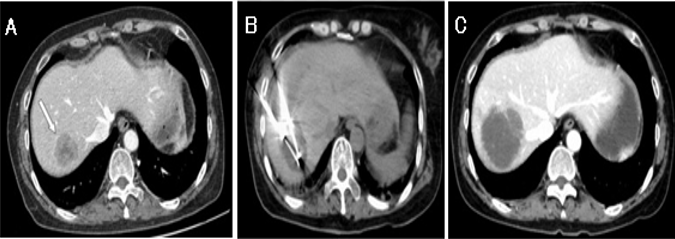
Figura 6: A: imagen en fase portal de TC con lesión de baja atenuación. B: Imagen de la TC sin contraste durante la crioablación.
El parénquima hepático adyacente mostró un cambio de baja densidad durante el ciclo de congelación.
C: TC de seguimiento sin realce del contraste de la lesión, que sugiere una remisión completa.
Ventajas e Inconvenientes de la Crioablación (21): se describen en la tabla 9
Tabla 9: Ventajas e inconvenientes de la crioablación
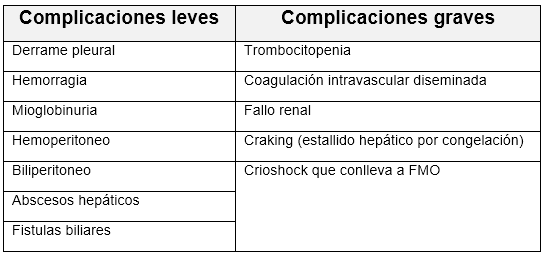
Complicaciones: La morbilidad de la crioterapia está entre 15% y 20%, con una mortalidad de hasta 4%. (Tabla 10)
Tabla 10: Complicaciones de la crioablación hepática
ABLACION CON ULTRASONIDOS DE ALTA INTENSIDAD (HIFU)
Las siglas HIFU (High-Intensity Focused Ultrasound) o ultrasonidos focalizados de alta intensidad; es una tecnología reciente, no ionizante y no invasiva de destrucción focal; se trata de un tipo de técnica o procedimiento que se basa en la aplicación de ondas sónicas focalizadas y dirigidas específicamente a una zona diana u objetivo, con el fin de provocar la muerte o necrosis de determinadas células de los organismos vivos. El funcionamiento de esta técnica basa su efectividad en el hecho de que las ondas sonoras, concentradas en un área al ser aplicadas en un haz, terminan por generar energía calorífica que produce hipertermia en las áreas objetivo. También genera una fuerza mecánica, en forma de vibración, que permite que los tejidos sean comprimidos o descomprimidos (22).
Este procedimiento es no invasivo, ya que no requiere de cirugía o de elementos químicos, y presenta como ventaja que no genera daños en los tejidos que se encuentren entre el lugar de emisión del ultrasonido y el área objetivo.
La aplicación de ultrasonidos focalizados de alta intensidad (HIFU) es un sistema de ablación transcutánea similar a la litotricia extracorpórea, que tiene por objetivo conseguir una elevación de temperatura localizada y necrosis por coagulación completa del tumor en el menor número de sesiones posibles. En la aplicación sobre el hígado, la tecnología HIFU transcutánea ha tenido que superar considerables desafíos como son los movimientos respiratorios y tiempos de aplicación prolongados. Sin embargo, los últimos avances tecnológicos hacen de él un sistema de ablación focal atractivo (Fig. 7)
Los ultrasonidos de alta intensidad HIFU producen la muerte y destrucción de las células tumorales por lesión térmica, ya que alcanza temperaturas de alrededor de 80º C, con destrucción total de células. Permite reducir el volumen de la lesión y en algunas ocasiones eliminarla por completo, es preciso combinarla con otros tratamientos (quimioterapia/inmunoterapia) con los que se genera un efecto sinérgico mejorando la supervivencia de nuestros pacientes (23).
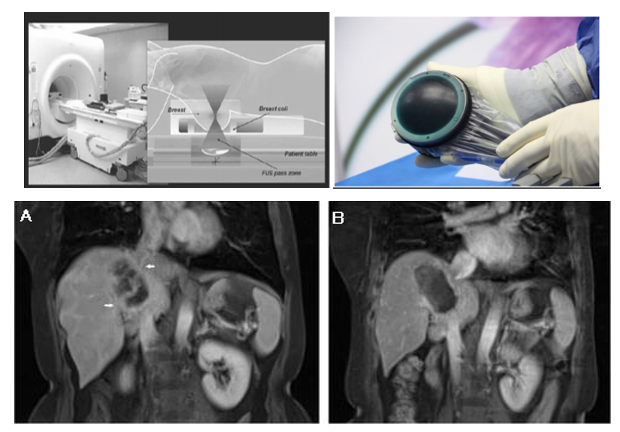
Figura 7: Imagen superior: tratamiento ablativo guiado por imagen HIFU y dispositivo. Imagen inferior.
A: RMN con contraste mostró una lesión hepática ubicada entre el 1.º y el 2.º porta (flecha blanca).
B: zona no perfundida completa (punta de flecha blanca) de todo el tumor después de la ablación con HIFU
La focalización del ultrasonido produce una ablación por necrosis coagulativa debido a un aumento rápido de la temperatura (más de 70 °C) en el punto focal. La brevedad de la ablación tiene varias ventajas potenciales. Esta brevedad limita la aparición de microburbujas y otros artefactos de ultrasonido, lo que permite la visualización del área ablacionada en tiempo real. Además, la ablación HIFU se ve menos alterada por el efecto disipador de calor que la RFA o la MWA (24). Recientemente se han comunicado en varias series orientales porcentajes de respuesta sostenida superiores al 30 % en tumores irresecables primarios y secundarios con los nuevos sistemas de focalización del haz de ultrasonidos.
Ventajas:
- Es un tratamiento indoloro y no invasivo y no requiere período de recuperación.
- Permite eliminar gran parte o toda la lesión tumoral sin ninguna punción, corte, cicatriz ni agresión a tejidos no afectados. Esto permite un ingreso hospitalario muy corto con una rápida recuperación del paciente.
- Estimula la respuesta inmunitaria antitumoral: Las áreas de la periferia del tumor no son accesibles al tratamiento para no lesionar tejido sano.
- Reduce el riesgo de infección o de introducción de elementos tóxicos.
- HIFU puede mejorar la calidad de vida, reducir o eliminar el dolor relacionado con tumor y proporcionar una reducción de volumen de las lesiones neoplásicas grandes.
Indicaciones:
- Como tratamiento coadyuvante de otras terapias
- Como tratamiento de recidivas o incluso como tratamiento paliativo.
- Cuando hay rechazos a transfusiones.
- Cuando no es posible la resección quirúrgica.
- permite tratar tumores primarios y metastásicos que no son candidatos al tratamiento mediante cirugía convencional debido a su localización, a la presencia de lesiones a distancia o debido a determinadas características del paciente.
Contraindicaciones:
- Personas que tengan problemas autoinmunes o un sistema inmune alterado o debilitado
- Personas con heridas abiertas
- Alteraciones de coagulación
- Pacientes con procesos febriles o en estado de hipertermia.
- Pacientes portadores de implantes metálicos al menos en la zona a tratar o en sus cercanías.
- Pacientes con marcapasos (dado el riesgo de que las ondas sónicas puedan afectar al implante)
- Insuficiencia renal
- Diabetes severa o enfermedades metabólicas.
- Tampoco en áreas como pulmón, estómago o intestino dado que el gas que contienen limita su efecto.
Complicaciones: Las complicaciones (25) se relacionan con lesiones térmicas adyacentes al órgano o a la vía del haz de ultrasonido y con el derrame pleural artificial. Pueden ser de 3 tipos según se describen en la tabla 11
Tabla 11: complicaciones de la ablación con ultrasonidos de alta intensidad

ABLACION CON NANOTHERMIA / ONCOTHERMIA
La Hipertermia Oncológica es una técnica electro modulada no invasiva e indolora eficaz en el tratamiento de tumores con altas temperaturas cuya eficacia para destruir las células del tumor de forma no invasiva sin dañar el tejido sano está científicamente demostrada. Sus beneficios eran de sobra conocidos de la antigua Grecia como Hipócrates y utilizados frecuentemente por la medicina árabe. La Oncothermia fue fundada en 1988 por Szasz.
Su función principal es la de generar un campo electro alterno fractal (sin emitir radiación alguna) gracias a dos electrodos: uno fijo ubicado en la superficie de la cama sobre la que se tumba el paciente, y otro móvil a través de un brazo articulado que se enfoca en el tumor primario o las metástasis.
La nanothermia o electrohipertemia modulada (mEHT) es una técnica de última generación asociada al tratamiento del cáncer. Es un tratamiento complementario y de apoyo frente a múltiples tipos de tumores. Es un tratamiento que interviene de manera selectiva y directamente sobre las células cancerosas inhibiendo su actividad, estimulando la respuesta inmunológica del paciente, provocando la destrucción de las mismas, e incluso, ayudando eficazmente a reducir el dolor del paciente. Es un tratamiento efectivo en monoterapia, pero lo más aconsejable es utilizarla de manera combinada con otros tratamientos sistémicos como la radioterapia y/o quimioterapia por su acción sinérgica ya que con este aumento de temperatura, se consigue aumentar la oxigenación de las células cancerosas (cuyo metabolismo es normalmente hipóxico o bajo en oxígeno), haciéndolas así más sensibles a los tratamientos de quimio y/o radioterapia- potenciando así sus efectos y reduciendo considerablemente las secuelas nocivas derivadas de los mismos (26).
La oncothermia modifica la temperatura del tumor, produce cambios en la circulación transmembrana de electrolitos, e induce expresión de factores de apoptosis o muerte celular. (Fig. 8).

Figura 8: sistema médico de nanothermia (arriba). Ilustración esquemática del dispositivo de Oncothermia EHY-2000 y cómo actúa sobra el paciente (abajo).
Esta técnica aplica calor al tumor empleando energía electromagnética; logra un aumento permanente de la temperatura en el área tumoral, sin radiación. Los protocolos internacionales suelen recomendar realizar de 2 a 3 sesiones a la semana, dejando un día de descanso entre ellas, hasta un total de 12 sesiones, coincidiendo con el tratamiento de quimioterapia y radioterapia o en monoterapia. El tiempo de cada sesión suele ir de 1 hora a 1 hora y media, en función de la patología del paciente (27).
Beneficios (28):
- Tratamiento no invasivo sin efectos secundarios. Es selectivo, y si se aplica junto a otras técnicas clásicas (quimioterapia/radioterapia), reduce las consecuencias nocivas de éstas y mejora la eficacia del tratamiento antitumoral.
- Incrementa los efectos terapéuticos de la quimioterapia y la radioterapia; se puede aplicar con ellas, previa o después de la cirugía.
- Reduce el tamaño de tumores en estado muy avanzado de desarrollo junto a los medios convencionales
- Mejora la respuesta inmune al eliminar células malignas por apoptosis
- Facilita a veces la cirugía y se puede aplicar tras la cirugía.
- Es un tratamiento indoloro. Además, conduce a un aumento de la inmunogenicidad y reduce efectivamente el dolor del paciente.
- Aumento de la temperatura vascular y permite que las terapias convencionales como la quimioterapia y radioterapia resulten más efectivas en áreas mal vascularizadas en las que existe una falta de oxígeno, dado que vasculariza las zonas resistentes y elimina las zonas hipóxicas.
- Mayor capacidad para destruir las células tumorales por inducción de apoptosis, un mecanismo molecular que se produce en el interior de las células por el que nuestro organismo elimina las células innecesarias, infectadas y las potencialmente cancerígenas.
- El sistema de Nanothermia se adapta a su modulación al tipo de cáncer del paciente. Cada tumor recibirá un tratamiento distinto y se aplicarán unas variables adaptadas a sus características.
- Define con exactitud dónde está el tumor y atacar únicamente a las células con cáncer, de manera individual y sin afectar a las células sanas.
- La célula no se destruye ni crea necrosis, que este proceso se convierte en un veneno para el cuerpo.
Contraindicaciones: Las contraindicaciones de este tratamiento deben ser evaluadas de forma personal en cada caso y se describen en la tabla 12.
Tabla 12: contraindicaciones de la nanothermia- Oncothermia
TERAPIA TÉRMICA INTERSTICIAL CON LÁSER (LITT)
La termoterapia láser intersticial (LITT) o percutánea (PLA) de lesiones neoplásicas es una aplicación mínimamente invasiva de la Terapia Láser Termoablativa y representa una alternativa atractiva a la resección quirúrgica para el tratamiento de pacientes con enfermedades localizadas, como tumores. Brown realizó la primera ablación térmica con láser intersticial en 1983.
La terapia térmica intersticial con láser (LITT) es una técnica quirúrgica mínimamente invasiva que permite la biopsia y la ablación térmica de los tumores. En la termoterapia intersticial inducida por láser, las metástasis hepáticas se tratan con láser mediante una sonda colocada debajo de la piel. El procedimiento es uno de los tratamientos mínimamente invasivos (29)
LITT utiliza energía láser enviada a un objetivo a través de un catéter de fibra óptica, que daña las proteínas intracelulares y ADN, y posterior muerte celular. LITT proporciona una clara demarcación entre ablación y tejido sano.
La sonda láser guiada por resonancia magnética utilizada en LITT (Fig. 9) puede llegar a una lesión profunda, reduciendo potencialmente el riesgo de complicaciones. Se trata de un procedimiento de destrucción tisular, usando el calor generado por la absorción de la luz. La Terapia Térmica Inducida por Laser (TTIL), emplea la energía de rayos láser para calentar y destruir los tumores. Las nanopartículas son alcanzadas por el rayo mientras se encuentran dentro del tumor liberan la energía con alta temperatura y destruyen las células tumorales (30).
Figura 9: Sistema laser intersticial con resonancia magnética
El objetivo es destruir el tejido tumoral mediante coagulación térmica. La duración del tratamiento suele ser de 15 a 30 minutos. La coagulación está indicada por el blanqueamiento visible del tejido y se define como la alteración irreversible inducida térmicamente de las proteínas celulares y otras moléculas biológicas.
Ventajas e inconvenientes: Las ventajas e inconvenientes de la técnica laser LITT se representan en la tabla 13.
Tabla 13: ventajas e inconvenientes del láser LITT

Indicaciones: Las indicaciones actuales incluyen:
- Enfermedad irresecable por la localización anatómica de los tumores o la mala reserva hepática funcional y sin evidencia de enfermedad extrahepática
- Preferencia del paciente
- Contraindicaciones médicas para la cirugía
- no hay más de cinco lesiones presentes y ninguna lesión supera los 5 cm de diámetro máximo
- la ILT se puede usar en combinación con la resección quirúrgica para lograr la eliminación completa del tumor
Complicaciones: Las complicaciones de la ITL se produjeron en menos del 2% de los pacientes, fueron descritas por Mack y se describen en la tabla 14.
Tabla 14: complicaciones de la terapia intersticial laser LITT
Se ha demostrado que la termoterapia intersticial inducida por láser puede ayudar a conseguir tasas de supervivencia similares a las observadas con la resección quirúrgica, aunque los estudios aleatorizados son escasos.
NUESTROS RESULTADOS EN EL COMPLEJO ASISTENCIAL UNIVERSITARIO DE PALENCIA
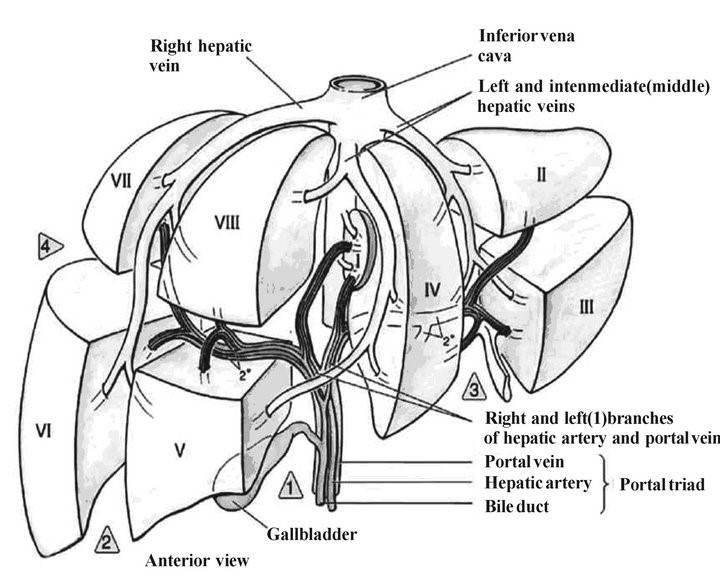
En el Servicio de Cirugía General de Palencia hemos creado y establecido un “protocolo” de actuación para la ablación con microondas en el año 2021, donde se recogen varios parámetros y se señala en el dibujo adjunto la localización de la lesión metastásica. La ablación se realiza de forma percutánea en el Servicio de Radiología en los pacientes indicados o en quirófano, mediante cirugía abierta, realizando la movilización hepática, la ecografía intraoperatoria y posterior ablación con el técnico del dispositivo, seleccionando la potencia y tiempo de duración de la ablación en función del tamaño de la lesión. En este protocolo se recogen todos los datos relacionados con la técnica de ablación de cada paciente y poder valorar si hay recidivas, la localización de la nueva lesión (se marca en el dibujo), tamaño, tiempo de evolución, etc. para análisis de los datos y valorar la eficacia de este método de ablación y compararlo con los resultados de la cirugía resectiva (segmentectomía, hepatectomía derecha, hepatectomía izquierda…)
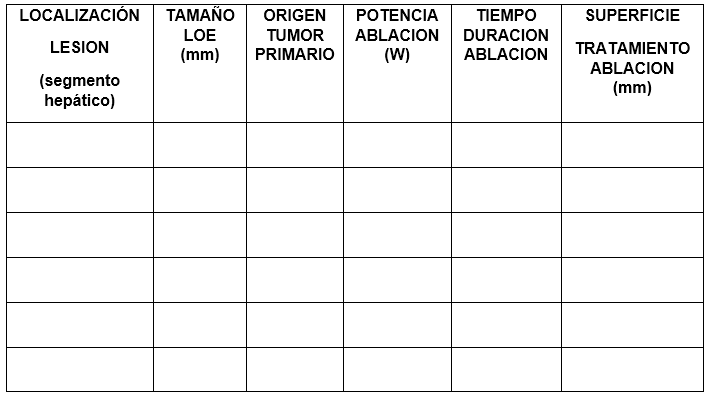
Realizamos un estudio retrospectivo desde enero del año 2021 hasta octubre del año 2024. Los resultados obtenidos fueron los siguientes: se han intervenido un total de 26 pacientes durante este periodo, de los cuales 18 pacientes son varones (69%) y 8 mujeres (31%), la edad media es de 62 años con un rango de 45 a 80 años. Las comorbilidades más frecuentes de los pacientes es la cardiopatía que se presenta en el 11.5%, EPOC en el 11.5%, HTA en elv 38.5%, Diabetes mellitus en el 19,2%, enolismo en el 7.7%, tabaquismo en el 23.1%, no hubo pacientes con antecedentes previos de hepatitis. La ablación mediante microondas se puede efectuar de forma percutánea que en nuestro estudio es del 3,85% de los casos, o mediante laparotomía que se ha realizado en el 96,15%, la técnica empleada es solo ablación en el 50% de los pacientes, ablación microondas + bisegmentectomia en el 25% y microondas + metastasectomía en el 25% de los casos. De las metástasis presentadas, 16 pacientes fueron sincrónicas y 10 fueron metacrónicas.
El número de lesiones que se puede tratar en una sesión suele ser de 3 y como máximo indican 5, en nuestro estudio el número de metástasis tratadas ha variado de 1 hasta 8 de pequeño tamaño: una lesión en 5 pacientes (19,23%), dos metástasis en 6 pacientes (23,07%), tres lesiones en 3 pacientes (11,54%), cuatro lesiones en 6 pacientes (23.07%, cinco lesiones en un paciente (3,84%), seis lesiones en dos pacientes (7,69%), siete lesiones en un paciente (3,84%) y ocho en otro paciente (3,84%). En cuanto al tamaño, la media es de 2,34cm con un rango entre 1 a 6cm. Los pacientes que han recibido neoadyuvancia son 20 (76,92%). El número de complicaciones secundarias a la ablación con microondas fue del 11,54% con colección postquirúrgica, de los cuales 2 precisaron drenaje percutáneo y otro paciente tratamiento médico con antibióticos.
La localización del tumor primario fue: 8 pacientes en sigma, 10 pacientes en el colon derecho, 2 en colon izquierdo, 3 en recto, 1 en la cabeza del páncreas, 1 gástrico y otro en mama. La localización de las metástasis fue en segmento I (19,23%), segmento II (19,23%, segmento III (23.07%), segmento IV (15,38%), segmento V (3,84%), segmento VI (11,54%), segmento VII (3,84%) y 0% en el segmento VIII.
El momento del tratamiento con la ablación fue diferida en 8 pacientes, simultánea en 9 y en secuencia inversa en 9 pacientes. Hubo 8 pacientes que presentaron recidivas (30,77%). La supervivencia media fue de 28,42 meses con un rango de 4 a 66 meses.
CONCLUSIONES
Podemos concluir que la terapia local agresiva con ablación (y, una vez que sea posible, en combinación con resección quirúrgica) se asocia con una supervivencia prolongada en pacientes con tumores no resecables. La ablación para el rescate después de la recurrencia de la resección se puede considerar en pacientes seleccionados como la modalidad de elección de primera línea, dado que la supervivencia global y las tasas de recurrencia local son similares a las de la resección, y la recuperación del paciente es más rápida. El método de ablación más utilizado hoy en día es la ablación con microondas, el IRE se utiliza en casos puntuales ya que el dispositivo no está disponible en todos los centros. El LIFFT es un método de aparición reciente en el tratamiento de las metástasis hepáticas y su utilización es ocasional en Centros especializados.
BIBLIOGRAFIA
- Salati U, Barry A, Chou FY, Ma R, Liu DM. State of the ablation nation: a review of ablative therapies for cure in the treatment of hepatocellular carcinoma. Future Oncol 2017; 13:1437-1448.
- Vázquez, L. , Jordán, G. J., & González, E. C. Ablación tumoral percutánea guiada por imágenes. Revista Cubana de Cirugía 2020; 59(3): 1–24.
- Hinshaw JL, Lubner MG, Ziemlewicz TJ, Lee FT, Brace CL. Percutaneous Tumor Ablation Tools: Microwave, Radiofrequency, or Cryoablation—What Should You Use and Why? RadioGraphics. 2014;34(5):1344-62. http://pubs.rsna.org/doi/10.1148/rg.345140054
- Perera, N. G., González, N. C., Sánchez, A. M., Gómez, S. F., Pérez, L. C. & Flores, J. S. Ablación térmica eco guiada de tumores hepáticos mediante microondas: experiencia en nuestro centro. Seram 2018; 2(1)
- Simbaña Suntaxi, S. K., Cortez Broncano, N. I., Leyme Pillajo, V. A., & Pucuna Morocho, G. A. Ablación tumoral y sus aplicaciones. RECIAMUC 2022; 6(3), 586-592. org/10.26820/reciamuc/6.(3).julio.2022.586-592
- Krokidis ME, Kitrou P, Spiliopoulos S, Karnabatidis D, Katsanos K. Image-guided minimally invasive treatment for small renal cell carcinoma. Insights Imaging. 2018; 9:385-90.
- Crocetti L, Bargellini I, Cioni R. Loco-regional treatment of HCC: current status. Clin Radiol. 2017; 72:626-635.
- Kim YS, Rhim H, Lim HK. Imaging after radiofrequency ablation of liver tumors. Semin Ultrasound CT MR. 2009; 30 (2):49–66
- Helen Hoi Lam Ng, a Lynn Ling , MBChB, FRCR, b Peter Lodge , et al. Fungal pseudoaneurysm of the hepatic artery as a complication of radiofrequency ablation of liver metastases. Caso Radiol Rep. 2020; 15(12): 2663–2667.doi: 1016/j.radcr.2020.10.019
- Rhim H.: Complications of radiofrequency ablation in hepatocellular carcinoma. Abdom Imaging 2005; 30: 409-418.
- Meloni MF, Chiang J, Laeseke PF, Dietrich CF, Sannino A, Solbiati M, Nocerino E, Brace CL, Lee FT Jr. Microwave ablation in primary and secondary liver tumours: technical and clinical approaches. Int J Hyperthermia 2017; 33:15-24.
- Huang S, Yu J, Liang P, Yu X, Cheng Z, Han Z et al. Percutaneous microwave ablation for hepatocellular carcinoma adjacent to large vessels: a long-term follow-up. Eur J Radiol. 2014; 83 (3):552-8
- Starr MKZ, Milan. Multiple criteria decisión making. Amsterdam, North Holland 1977.
- Seror O. Ablative therapies: Advantages and disadvantages of radiofrequency, cryotherapy, microwave and electroporation methods, or how to choose the right method for an individual patient? Diagn Interv Imaging 2015; 96:617-624
- Federico de Muzio, Carmen Cutolo, et al. Complications after termal ablation of hepatocellular carcinoma and liver mestastases. Imaging findings. Diagnostics (Basilea) 2022; 12 (5): 1151.
- Kourounis G, Paul Tabet P, Moris D, et al. Irreversible electroporation (Nanoknife® treatment) in the field of hepatobiliary surgery: current status and future perspectives. J BUON 2017; 22(1):141–149
- Harry V M Spiers, Francesco Lancellotti, Nicola de Liguori Carino , Sanjay Pandanaboyana , Adam E Frampton , Santhalingam Jegatheeswaran , Vinotha Nadarajah , Ajith K Siriwardena. Irreversible Electroporation for Liver Metastases from Colorectal Cancer: A Systematic Review Cancers (Basel). 2023; 15(9):2428. doi: 10.3390/cancers15092428.
- Martijn R Meijerink, Alette H Ruarus1, Laurien G P H Vroomen, Robbert S Puijk1, et al. Irreversible Electroporation to Treat Unresectable Colorectal Liver Metastases (COLDFIRE-2): A Phase II, Two-Center, Single-Arm Clinical Trial 2021 May;299(2):470-480. doi: 10.1148/radiol.2021203089. Epub 2021 Mar 16.
- Zhang, H. Yu, Z. Guo, B. Li, T. Si, X. Yang y H. Wang. Percutaneous cryoablation of liver metastases from breast cancer: Initial experience in 17 patients Clinical Radiology, 2014; Vol 69 (3): 231-238
- Terence C et al. Outcomes of a single-centre experience of hepatic resection and cryoablation of sarcoma liver metastases. Clin Oncol 2011; 34: 317-320
- Donna L D’Souza, Ranjan Ragulojan, Chunxiao et al. Thermal Ablation in the Liver: Heat versus Cold-What Is the Role of Cryoablation? Semin Intervent Radiol. 2024; 40(6):491-496. doi: 10.1055/s-0043-1777845.
- Vismaya S Bachu, Jayanidhi Kedda, Ian Suk, Jordan J Green, Betty Tyler. High-Intensity Focused Ultrasound: A Review of Mechanisms and Clinical Applications Ann Biomed Eng. 2021; 49(9):1975-1991. doi: 10.1007/s10439-021-02833-9.
- Xiyue Yang, Yao Liao, Lingli Fan, Binwei Lin, Jie Li, Danfeng Wu, Dongbiao Liao, Li Yuan, Jihui Liu, Feng Gao, Gang Feng, Xiaobo Du High-intensity focused ultrasound ablation combined with immunotherapy for treating liver metastases: A prospective non-randomized trial PLoS One. 2024 Jul;19(7): e0306595. doi: 10.1371/journal.pone.0306595.
- Aurélien Dupré, Michel Rivoire, Séverine MetzgerClaire Cropet , Jérémy Vincenot, Patrice Peyrat , Yao Chen, David Pérol, David Melodelima. Intra-operative High-Intensity Focused Ultrasound in Patients With Colorectal Liver Metastases: A Prospective Ablate-and-Resect Study Ultrasound Med Biol. 2023; 49(8):1845-1851. doi: 10.1016/j.ultrasmedbio.2023.04.010.
- Lin YM, Bale R, Brock KK, Odisio BC.Contemporary evidence on colorectal liver metastases ablation: toward a paradigm shift in locoregional treatment. Int J Hyperthermia. 2022;39(1):649-663
- Gadaleta-Caldarola G, Infusino S, Galise I, et al. (2014) Sorafenib and locoregional deep electrohyperthermia in advanced hepatocellular carcinoma. A phase II study. Oncol Lett, 2014; 8(4):1783-1787
- W. Vaupel and D. K. Kelleher, “Pathophysiological and vascular characteristics of tumours and their importance for hyperthermia: heterogeneity is the key issue,” International Journal of Hyperthermia, 2010; vol. 26 (3): 211–223
- Li JJ, Xu GL, Gu MF, et al. Complications of high-intensity focused ultrasound in patients with recurrent and metastatic abdominal tumors.J. Gastroenterol 2007; 13: 2747-2751
- Stafford RJ, Fuentes D, Elliott AA, Weinberg JS y Ahrar K: Laser-induced thermal therapy for tumor ablation. Crit Rev Biomed Eng. 2010; 38:79–100
- Rahmathulla G, Recinos PF, Kamian K, Mohammadi AM, Ahluwalia MS & Barnett GH: Magnetic resonance guided laser interstitial thermal therapy in neuro-oncology: a review of its current clinical applications. 2014; 87:67–82.

Trackbacks/Pingbacks